CHẨN ĐOÁN VÀ XỬ TRÍ XUẤT HUYẾT TIÊU HÓA CAO
CHẨN ĐOÁN VÀ XỬ TRÍ XUẤT HUYẾT TIÊU HÓA CAO
1. ĐẠI CƯƠNG
Xuất huyết tiêu hóa (XHTH) cao cấp tính là một trong những cấp cứu thường gặp nhất của đường tiêu hóa và khoảng hơn 50% là do loét dạ dày tá tràng. Tỷ lệ XHTH cao ở các nước phương Tây khoảng 50 ca trên 100.000 dân mỗi năm, trong đó ước tính 20% là XHTH nặng đòi hỏi phải nhập viện và tỷ lệ tử vong ở các bệnh nhân này dao động từ 3- 14%. Hầu hết những trường hợp tử vong xảy ra ở bệnh nhân lớn tuổi, thường có bệnh nặng kèm theo hoặc xuất huyết tái phát. Những bệnh nhân xuất huyết tái phát có nguy cơ tử vong cao hơn một cách rõ rệt, đồng thời chỉ phí điều trị do phải truyền máu, nội soi can thiệp, phẫu thuật tăng lên và thời gian nằm viện kéo dài. Tuy nhiên, ở một số nghiên cứu người ta thấy rằng tỷ lệ tử vong được ghi nhận thấp hơn và điều này liên quan tới việc áp dụng các phác đồ điều trị mới hơn là những tiến bộ trong hồi sức. Vì vậy trên thế giới đã có những hướng dẫn chung cho điều trị XHTH cao cấp tính không do tăng áp lực tĩnh mạch cửa. Việc áp dụng các phác đồ điều trị mang lại lợi ích rất nhiều cho người bệnh cũng như giảm chi phí điều trị. Tuy nhiên, ở Việt Nam do điều kiện tại các cơ sở y tế còn rất khác nhau nên việc áp dụng những hướng dẫn chung của quốc tế sẽ gặp một số khó khăn trong thực tiễn lâm sàng. Chính vì vậy, Hội Khoa học Tiêu hóa Việt Nam mong muốn đưa ra khuyến cáo hướng dẫn điều trị XHTH cao cấp tính không do tăng áp lực tĩnh mạch cửa dựa trên cơ sở khoa học là những hướng dẫn chung của quốc tế có xem xét đến điều kiện thực tiễn của Việt Nam.
1.1. Định nghĩa
Xuất huyết tiêu hóa cao là XHTH trên góc Treitz thường gây nôn ra máu hoặc đại tiện phân máu (chiếm 85% XHTH nói chung).
Nôn máu (hematemesis) là tình trạng nôn ra máu đỏ tươi hoặc máu cục hoặc chất nôn có màu bã cà phê (do máu đã biến đổi thành màu đen).
Đại tiện phân đen (melena) là đại tiện phân lẫn máu bị biến đổi màu giống như bã cà phê.
Đại tiện phân máu (hematochezia) là đại tiện ra máu màu nâu sẫm hoặc nâu đỏ hoặc đỏ tươi thường do chảy máu tiêu hóa thấp nhưng đôi khi có thể do XHTH cao vớisố lượng lớn.
Chảy máu tái phát: được xác định khi nôn ra máu hoặc đại tiện phân đen xuất hiện trở lại.
Các triệu chứng này kết hợp với các dấu hiệu của mất máu (mạch nhanh trên 100 lần/phút, huyết áp tâm thu < 100 mmHg), giảm CVP hơn 5 mmHg hay giảm nồng độ hemoglobin hơn 20 g/L sau 24 giờ. Chảy máu tái phát cần phải được chẩn đoán qua nội soi.
1.2. Dịch tễ
Xuất huyết tiêu hóa cao là một trong các cấp cứu thường gặp trên thế giới. Bệnh gặp ở mọi lứa tuổi song hay gặp ở lứa tuổi 20 – 50, nam nhiều hơn nữ. Tần suất khoảng 50 – 150/100.000 người, tỷ lệ tử vong khoảng 11%. Mặc dù có nhiều tiến bộ trong chẩn đoán, điều trị nội khoa và nội soi can thiệp, song tỷ lệ biến chứng và tỷ lệ tử vong vẫn còn đáng kể. Việc chấn đoán sớm, phân tầng nguy cơ và phối hợp điều trị cấp cứu, nội khoa và nội soi đã giúp cải thiện đáng kể tiên lượng trong các năm gần đây.
2. NGUYÊN NHÂN
Khoảng 80% trường hợp có thể tìm được nguyên nhân của XHTH. Các nguyên nhân XHTH cao bao gồm các bệnh lý sau:
2.1. Nguyên nhân từ thực quản
2.1.1. Chảy máu từ giãn tĩnh mạch thực quản
Nguyên nhân do tăng áp tĩnh mạch cửa trong xơ gan hoặc giãn tĩnh mạch thực quản bẩm sinh. Cơ chế chính ở đây là do áp lực trong hệ cửa tăng quá mức, làm tăng áp lực trong các búi tĩnh mạch giãn, cho nên có thể gây ra bệnh cảnh rất đột ngột và nặng gọi là vỡ giãn tĩnh mạch thực quản. Tuy nhiên, còn do tác dụng ăn mòn của thức ăn, của dịch vị trào ngược và thiếu tưới máu niêm mạc các tĩnh mạch bị giãn gây viêm loét và hoại tử vách tĩnh mạch.
2.1.2. Ung thư thực quản
Gây viêm loét hoại tử và chảy máu từ các mạch máu tân sinh trong u.
2.1.3. Hội chứng Mallory – Weiss
Thường xảy ra ở người uống rượu, thoát vị hoành, tăng áp cửa, tăng áp lực trong ổ bụng, trong nôn và trào ngược thực quản dạ dày. Chảy máu ở đây là do các vết nứt, loét từ chỗ nối thực quản dạ dày có độ dài ngắn, nông sâu khác nhau.
2.1.4. Viêm loét thực quản do nhiễm trùng hay do các chất làm bỏng như acid và base mạnh
Chảy máu do viêm loét làm tổn thương đến các mạch máu.
2.2. Nguyên nhân từ dạ dày tá tràng
2.2.1. Loét dạ dày – tá tràng
Chảy máu chủ yếu là do loét vào mạch máu. Các ổ loét nông thường gây chảy máu mao mạch nên số lượng thường ít và tự cầm, các ổ loét sâu như loét xơ chai, loét vào các động mạch và khả năng co mạch bị hạn chế nên thường chảy máu ồ ạt và khó cầm.
2.2.2. Viêm dạ dày cấp
Do thuốc như aspirin, NSAIDs gây viêm loét trực tiếp hoặc cơ chế kém bảo về và tăngt iết HCI.
-Aspirin: Có tác dụng trực tiếp do các tinh thể acid salicylic làm ăn mòn gây loét niêm mạc dạ dày; aspirin cũng ức chế sản xuất gastromucoprotein của niêm mạc dạ dày qua cơ chế ức chế prostaglandin. Ngoài ra, aspirin còn ức chế serotonin làm giãn mạchv à ức chế ngưng tập tiểu cầu. Do đó, chảy máu do aspirin có thể chảy rất sớm nhưng cũng có thể vài ngày sau đó. Chảy máu có thể từ ít đến nhiều nhưng phần lớn giảm nhanh, nhất là khi được điều trị tốt.
– Các thuốc kháng viêm không steroid: Đều có tính chất chung là ức chế men hydrooxygenase là men cần cho sự tổng hợp prostaglandin từ acid arachidonic, Đồng thời gia tăng leukotriene là chất làm co mạch và gây viêm, nên vừa gây viêm và loét dạ dày.
-Các chất corticoid: Chủ yếu chỉ ức chế tổng hợp prostaglandin nên tác dụng chậm và yếu hơn. Ngoài ra, các chất này có thể gây loét tái phát hoặc tiến triển ổ loét và gây chảy máu từ đó.
-Viêm dạ dày cấp do rượu: Do tổn thương trực tiếp của rượu lên niêm mạc dạ dày, làm viêm phù nề xuất tiết và xuất huyết.
– Viêm dạ dày trong hội chứng ure máu cao: Do viêm niêm mạc dạ dày và tăng tính thấm mao mạch.
– Loét dạ dày do stress: Do tăng tiết HCl và giảm yếu tố bảo vệ cấp.
– Viêm dạ dày trong hội chứng Schonlein – Henoch: Do viêm mao mạch dị ứng.
2.2.3. Giãn tĩnh mạch dạ dày trong tăng áp cửa
Cơ chế như trong chảy máu do giãn tĩnh mạch thực quản.
2.2.4. Polyp dạ dày tá tràng
Do viêm làm chảy máu.
2.2.5. Thoát vị hoành
Là nguyên nhân hiểm gặp do chỗ thoát vị bị kẹt, gây thiếu máu và hoại tử.
2.3. Chảy máu từ mật – tụy
Chảy máu đường mật: Chủ yếu do sỏi đường mật, giun chui ống mật. Chảy máu do viêm nhiễm trùng cộng với tác nhân cơ học do giun và sỏi, đôi khi còn có vai trò của rối loạn đông máu, tiêu sợi huyết và đông máu rải rác trong thành mạch.
Chảy máu từ tụy: Chủ yếu do sỏi như trong sỏi mật, đôi khi do các nang tụy loét vào mạch máu.
2.4. Chảy máu do các bệnh về máu (rối loạn đông máu và cầm máu)
– Sốt xuất huyết: Do giảm tiểu cầu và tổn thương thành mạch.
– Xuất huyết giảm tiểu cầu, giảm yếu tố VIII, IX và XI (trong Hemophilia).
4. CẬN LÂM SÀNG
4.1. Những thay đổi do mất máu
Công thức máu: Số lượng hồng cầu giảm, hematocrit giảm, huyết sắc tổ giảm. Mức độ giảm tùy theo mức độ mất máu. Tuy nhiên, ngay trong lúc chảy máu hoặc ngay sau khi chảy máu thì các xét nghiệm trên chưa phản ánh mức độ mất máu, cơ thể cần phải có thời gian để điều chỉnh dịch từ gian bào vào hệ thống tuần hoàn (khoảng 8 -12 giờ), do đó cần quan sát kỹ về tình trạng toàn thân, mạch, huyết áp.
Sinh hóa máu: Ure máu có thể tăng khi mất máu nặng.
4.2. Xét nghiệm tìm nguyên nhân
Nếu nghi ngờ chảy máu do bệnh lý gan mật, cần phải làm thêm xét nghiệm chức năng gan, siêu âm gan mật, chụp đường mật.
Nếu nghi ngờ chảy máu dạ dày, tá tràng hoặc vỡ tĩnh mạch thực quản cần phải xem xét nội soi hoặc chụp X-quang dạ dày tá tràng.
– Chụp X-quang dạ dày tá tràng cấp cứu có thể phát hiện được tồn thương dạ dày rõ như ổ loét lớn, khối u… Tuy nhiên, đây là phương pháp thăm dò gián tiếp nên không phát hiện được các tổn thương nhỏ, loét, trợt nông, viêm chảy máu hoặc có thể do các cục máu đông trong dạ dày làm nhằm với khối u. Chỉ chụp X-quang cấp cứu khi cơ sở không có nội soi dạ dày tá tràng.
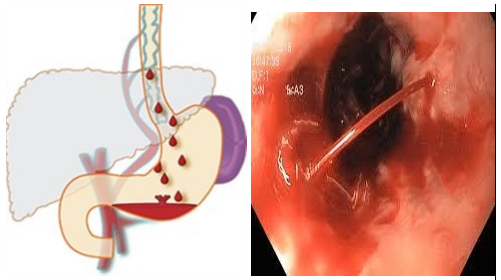
– Nội soi thực quản, dạ dày, tá tràng bằng ống soi mềm cấp cứu là phương pháp tin cậy nhất hiện nay, cho phép phát hiện những tổn thương nhỏ mà X-quang không phát hiện được. Nội soi cho biết vị trí trực tiếp chảy máu, máu chảy đã cầm chưa, chảy máu do loét, do polyp, do ung thư hoặc do viêm cấp… giúp thầy thuốc có chỉ định điều trị hợp lý.
4.3. Đánh giá nguy cơ chảy máu tái phát và mức độ nặng của bệnh trên lâm sàng và nội soi
Hiện nay, ứng dụng phân loại xuất huyết tiêu hóa của Forrest qua nội soi. Phân loại này có giá trị trong xử trí và tiên lượng chảy máu ổ loét dạ dày tá tràng.
Bảng 1. Đánh giá nguy cơ xuất huyết tiêu hóa trên nội soi
|
FORREST |
Hình ảnh nội soi ổ loét | |
|
Nguy cơ cao |
1A | Ổ loét chảy máu thành tia |
| 1B | Ổ loét đang rỉ máu | |
| 2A | Nhìn thấy mao mạch ở đáy ổ loét | |
| 2B | Có cục máu đông ở đáy ổ loét | |
| 2C | Có vết bầm đen ở đáy ổ loét | |
| Nguy cơ thấp | 3 | Ổ loét đáy sạch |
– Bệnh bạch cầu: Do giảm tiểu cầu và tăng hệ thống kháng đông.
– Suy tủy
-Suy gan nặng: Do giảm prothrombin và các yếu tố đông máu khác.
– Do dùng thuốc kháng đông như heparin, kháng vitamin K.
3. LÂM SÀNG
3.1. Nôn ra máu
– Tính chất: Máu đỏ tươi, máu đen, máu cục, có thể lẫn với thức ăn.
– Số lượng: Ít hoặc nhiều, có thể một hoặc nhiều lần trong ngày. Tùy theo lượng máu bệnh nhân nôn ra mà các triệu chứng toàn thân sẽ khác nhau.
Đứng trước một bệnh nhân nôn ra máu cần phân biệt với:
-Chảy máu cam, chảy máu răng miệng họng: Bệnh nhân nuốt vào rồi nôn ra. cần kiểm tra kỹ mũi họng, răng miệng tìm vị trí chảy máu.
– Họ ra máu: Máu đỏ tươi lẫn bọt, không có thức ăn, pH kiềm.
– Ăn và uống các loại thức ăn có màu nâu đen: Ăn tiết canh, uống nước coca….Cần hỏi kĩ tiền sử ăn uống. Cần lưu ý có trường hợp bệnh nhân không nôn ra máu mà chỉ có đại tiện ra phân đen.
3.2. Đại tiện phân máu
Phân thường đen như bã cà phê, mùi khẳm. Tùy theo thời gian lưu chuyển trong ruột và lượng máu xuất huyết mà số lượng và tính chất có thể khác nhau.
Trường hợp chảy máu nhiều phân thường loãng, có nước màu đỏ xen lẫn với phân lỗn nhỗn đen nhánh, mùi khắm. Nếu chảy máu ít, phân vẫn thành khuôn, màu đen nhánh như nhựa đường mùi khắm.
Cần phân biệt với phân đen đỏ mà không phải xuất huyết tiêu hóa cao: uống Bismuth, viên sắt, than hoạt các loại thức ăn có nhiều chất sắt.
3.3. Khám các biểu hiện mất máu
Tùy theo mức độ mất máu phụ thuộc vào lượng máu mà bệnh nhân nôn ra và đại tiện phân đen mà có biểu hiện tình trạng toàn thân của thiếu máu cấp từ mức độ nhẹ có thể chuyển thành nặng nhanh chóng.
Tình trạng sốc thường xảy ra sau khi bệnh nhân nôn ra máu và đại tiện phân đen do giảm thể tích máu đột ngột. Mất máu nặng bệnh nhân có biểu hiện:
– Hoa mắt, ù tai, chóng mặt, khát nước, thiểu niệu.
– Da lạnh, niêm mạc nhợt, trắng bệch, vã mồ hôi.
– Mạch nhanh nhỏ khó bắt, huyết áp tụt, kẹt.
– Tình trạng tri giác: Mệt, li bì, vật vã, có thể có co giật do thiếu oxy não..
Để đánh giá mức độ mất máu của người bệnh phải hỏi bệnh, thăm khám lâm sàng:
Khám toàn thân, da, niêm mạc, mạch, huyết áp, khám các cơ quan trong ổ bụng và các bộ phận khác để sơ bộ tìm nguyên nhân gây chảy máu.
-Trong thực tiễn lâm sàng khoảng 30-50% XHTH cao khi nội soi có dấu hiệu nguy cơ cao chảy máu tái phát. Từ 22-55% đối tượng có nguy cơ cao sẽ chảy máu tái phát nếu không được tiến hành cầm máu qua nội soi.
5. CHẨN ĐOÁN
5.1. Chẩn đoán xác định
-Tiền sử có đau dạ dày, tá tràng, xơ gan.
– Dựa vào triệu chứng nôn máu, đại tiện phân máu.
– Nội soi thực quản, dạ dày, tá tràng: Thấy tổn thương đang chảy máu hay dấu hiệu chảy máu mới cầm.
5.2. Chẩn đoán nguyên nhân
Thường kết hợp triệu chứng lâm sàng và cận lâm sàng như nội soi, X-quang, siêu âm.
Một số nguyên nhân thường gặp:
5.2.1. Loét dạ dày tá tràng
Chẩn đoán dựa vào:
Tiền sử có xuất huyết do loét dạ dày tá tràng hoặc loét dạ dày – tá tràng.
– Có triệu chứng lâm sàng của loét dạ dày – tá tràng.
– Dùng thuốc chống viêm non steroid hoặc corticoid, thuốc kháng đông.
Đặc điểm lâm sàng:
Nôn máu loãng hoặc sẫm màu, lẫn dịch vị và thức ăn, đại tiện phân đen hoặc không có nôn máu mà chỉ có đại tiện phân đen.
– Đau thượng vị.
– Không có biểu hiện lâm sàng của các bệnh lý khác gây xuất huyết tiêu hóa.
-Nội soi dạ dày cấp cứu: Thấy hình ảnh tổn thương chảy máu.
5.2.2. Vỡ tĩnh mạch thực quản
Lâm sàng: Nôn ra máu đỏ tươi khối lượng nhiều có thể sốc, thường không lẫn thức ăn, đại tiện phân đen hay đỏ. Có dấu hiệu xơ gan, tăng áp lực tĩnh mạch cửa và suy chứ cnăng gan. Sau khi nôn ra máu lách nhỏ lại..
Nội soi dạ dày thực quản có giãn tĩnh mạch thực quản, thường độ 2, 3.
5.2.3. Chảy máu đường mật
Chẩn đoán dựa vào tiền sử sỏi hoặc giun chui đường mật.
Lâm sàng thường khởi phát bằng con đau quặn gan. Toàn thân có hội chứng nhiễm trùng và tắc mật. Khám tại chỗ có gan và túi mật to và đau. Nôn ra máu, nếu điển hình là có hình thỏi bút chì, nhưng thực tế hiểm gặp. Xác định chẩn đoán bằng siêu âm có hình ảnh giun hoặc sỏi, giãn đường mật và nội soi thấy máu chảy ra từ đổ ra của đường mật.
5.2.4. Ung thư dạ dày, polyp dạ dày
Chảy máu lượng ít, rỉ rã gây đại tiện máu ẩn hoặc đại tiện phân đen. Thể trạng suy sụp, có khối u thượng vị. Chấn đoán dựa vào nội soi và sinh thiết dạ dày.
5.3. Chẩn đoán mức độ xuất huyết
Bảng 2. Mức độ xuất huyết tiêu hóa
| Mức độ | Nhẹ – độ 1 | Trung bình – độ 2 | Nặng – độ 3 |
| Lượng máu mất | <10% thể tích máu (<500ml) | 20-30% (>500, <1500ml) | >30% (>1500ml) |
| Triệu chứng toàn thân | -Giảm tưới máu các cơ quan ngoại biên: da , cơ
– Tỉnh nhưng mệt |
-Giảm tưới máu các cơ quan trung ương, còn khả năng chịu đựng với mất máu.
– Mệt mỏi, da xanh vã mồ hôi, tiểu ít |
– Giảm tưới máu các cơ quan trung ương: tim, não, thận
– Không còn khả năng chịu đựng mất mãu, rối loạn chuyển hoá, rối loạn tri giác, vô niệu, khát nước, chi lạnh |
| Mạch | 90-100 lần/phút | 100-120 lần/phút | >120 lần/phút |
| Huyết áp tâm thu | >90mmHg | 80-90mmHg | <80mmHg |
| Khối hồng cầu | >30% | 20-30% | <20% |
| Số lượng hồng cầu | >3 triệu/mm3 | 2-3 triệu/mm3 | <2 triệu/mm3 |
6. ĐIỀU TRỊ
6.1. Nguyên tắc chung
Nôn ra máu, đại tiện phân có máu tươi được coi là tình trạng cấp cứu. Bệnh nhân nên được nhập viện vào khoa hồi sức tích cực hoặc được theo dõi có ý kiến hội chẩn của bác sĩ chuyên khoa tiêu hóa. Điều trị chung nhằm duy trì đường thở và phục hồi thể tích tuần hoàn, cầm máu và điều trị khác phụ thuộc vào nguyên nhân gây chảy máu.
6.2. Bảo vệ đường thờ
Bệnh nhân xuất huyết tiêu hóa trên có nguy cơ hít máu vào đường hô hấp nếu có rối loạn tri giác. Để ngăn ngừa tình trạng này, đặt nội khí quản được xem xét ở những bệnh nhân giảm hoặc mất phản xạ họ hoặc bệnh nhân hôn mê, mất ý thức, đặc biệt nếu bệnh nhân sẽ được nội soi dạ dày.
6.3. Bù dịch và chế phẩm máu
Lập 2 đường truyền tĩnh mạch kim lớn 18G, dịch truyền tốt nhất là dung dịch đẳng trương như NaCl 0,9% hoặc ringer lactat. Chỉ sử dụng các thuốc co mạch để nâng huyết áp khi thể tích tuần hoàn được khôi phục hoặc có tụt huyết áp nặng đe dọa ngưng tim. Chú ý duy trì huyết áp tâm thu ở mức thấp chấp nhân từ 80 – 90 mmHg trước khi can thiệp cầm máu.
Truyền máu: Tùy theo mức độ mất máu, chỉ định truyền máu khi nồng độ Hb < 70 g/L hoặc Hct < 21%. Truyền tối thiểu phải đảm bảo hồng cầu trên 2 triệu/mm³, bệnh nhân hết rối loạn ý thức. Truyền máu tiếp tục tùy theo số lượng máu mất. Ở bệnh nhân lớn tuổi hoặc những người bị bệnh mạch vành đích truyền máu có thể dừng đạt mức Hb 9 – 10 g/L và Hct > 30%.
Chỉ định truyền tiểu cầu cần cân nhắc trong trường hợp chảy máu nặng, bệnh nhân dùng thuốc chống ngưng tập tiểu cầu (clopidogrel, aspirin), có rối loạn chức năng đông máu. Nếu bệnh nhân đang dùng thuốc chống ngưng tập tiểu cầu hoặc thuốc chống đông do bệnh lý tim mạch nên hội chẩn bác sĩ tim mạch trước khi ngừng thuốc, dung nạp thuốc hoặc cho truyền tiểu cầu.
Nếu cần phải truyền máu lượng lớn thì huyết tương tươi đông lạnh và tiểu cầu cũng nên được truyền cùng với khối hồng cầu. Nếu bệnh nhân bệnh lý đông máu, nên xem xét điều chỉnh bằng huyết tương tươi đông lạnh hoặc phức hợp prothrombin.
6.4. Thuốc
Bắt đầu bằng thuốc ức chế bơm proton (PPI) đường tĩnh mạch trong trường hợp nghi ngờ xuất huyết tiêu hóa trên.
Octreotide là một chất tổng hợp đồng đăng với somatostatin được sử dụng ở những bệnh nhân nghi ngờ xuất huyết do giãn tĩnh mạch. Octreotide tiêm tĩnh mạch bắt đầu 50mcg, tiếp theo là truyền tĩnh mạch 50 mcg/giờ.
6.5. Cầm máu
Xuất huyết tiêu hóa tự cầm ở khoảng 80% bệnh nhân. Những bệnh nhân còn lại cần một số biện pháp can thiệp. Biện pháp điều trị đặc hiệu phụ thuộc vào vị trí chảy máu. Can thiệp sớm để kiểm soát chảy máu là rất quan trọng để giảm thiểu tử vong, đặc biệt ở bệnh nhân cao tuổi.
Đối với loét dạ dày đang chảy máu hoặc chảy máu tái phát được điều trị bằng nôi soi cầm máu (đốt điện, tiêm xơ, dùng nhiệt, kẹp clip). Các trường hợp có mạch máu nhưng không chảy máu ở ổ loét cũng cần điêu trị. Trường hợp không cầm được máu qua nội soi, có thể tiến hành nút mạch hoặc phẫu thuật để khâu cầm máu. Nếu bệnh nhân đã được điều trị nôi khoa loét dạ dày nhưng chảy máu tái phát cần can thiệp ngoại khoa giảm tiết acid.
Xuất huyết tiêu hóa do vỡ giãn tĩnh mạch có thể được điều trị bằng thắt vòng, tiêm xơ hoặc phẫu thuật nối thông hệ tĩnh mạch cửa chủ.
6.6. Điều trị theo nguyên nhân
6.6.1. Đối với loét da dày – tá tràng
– Dùng thuốc chống loét đường tiêm: Esomeprazol hoặc pantoprazol, bolus 80mg, duy trì 8mg/giờ trong vòng 72 giờ, sau đó có thế chuyên sang đường uống.
– Điều trị qua nội soi: Tiêm xơ, tiêm đông, thắt bằng thòng lọng.
– Sau đó, dùng thuốc theo phác đồ điều trị triệu chứng và chống tái phát. Nếu điều trị nội khoa không có kết quả thì đặt vấn đề can thiệp ngoại khoa.
6.6.2. Chày máu do tăng áp lực tĩnh mạch cửa
– Đặt sonde Sengstaken – Blakemore.
– Điều trị qua nội soi: Tiêm xơ, tiêm đông, thắt bằng thòng lọng.
-Thuốc giảm áp lực tĩnh mạch cửa: Octreotide bolus 50 µg, duy trì 50 ug/giờ, terlipressin 1-2 mg mỗi 4 giờ.
– Điều trị dự phòng hôn mê gan.
6.6.3. Điều trị ngoại khoa
-Chảy máu mà không có máu hoặc các chất thay thế.
– Nội soi thấy máu chảy thành tia mà không kẹp cầm máu được.
– Điều trị nội khoa đúng phác đồ mà sau 24 giờ máu vẫn chưa cầm.Tiền sử chảy máu nhiều lần: Không nên chờ đến lúc cầm máu mới chuyển mổ.