HỘI CHỨNG SUY HÔ HẤP CẤP TIẾN TRIỂN ARDS

Tải bài mới cập nhật: ARDS
1. ĐẠI CƯƠNG
Hội chứng suy hô hấp cấp tiến triển (ARDS) được Ashbaugh và cộng sự mô tả lần đầu tiên năm 1967. Là một hội chứng bệnh lý trong đó màng phế nang mao mạch của phổi bị tổn thương cấp tỉnh do nhiều nguyên nhân khác nhau dẫn đến tình trạng suy hô hấp nặng không đáp ứng với thở oxy liều cao.
Năm 1994, hội nghị đồng thuận Âu – Mỹ (AECC) đã đưa ra định nghĩa về hội chứng suy hô hấp cấp tiến triển ARDS. Từ đó, đã có nhiều công trình nghiên cứu về giá trị và tính ứng dụng của định nghĩa này trên lâm sàng. Năm 2011, hội nghị gồm các chuyên gia hàng đầu đã đưa ra định nghĩa BERLIN về ARDS tập trung vào tính khả thi, tính ứng dụng, giá trị, cũng như các cách thức khách quan để đánh giá định nghĩa này trên thực hành. Định nghĩa BERLIN có giá trị tiên lượng tốt hơn và tập trung vào một số hạn chế của AECC như cách thức loại trừ phù phổi huyết động và thêm vào tiêu chuẩn thông khi phút.
Bảng 1. Định nghĩa BERLIN của ARDS (2012)
| Đặc tính | Hội chứng suy hô hấp tiến triển | |
| Thời gian | Trong vòng 1 tuần sau khi xuất hiện các yếu tố nguy cơ hoặc
có các triệu chứng hô hấp mới xuất hiện, tiến triển tồi đi.
|
|
| Hình ảnh X-quang hoặc CT | Đám mờ lan tỏa cả 2 phổi, không thể giải thích đầy đủ bằng
tràn dịch, xẹp phổi hay khối u trong phổi.
|
|
| Nguồn gốc của hiện.
tượng phù phế nang
|
Hiện tượng suy hô hấp không thể giải thích đầy đủ bằng suy tim hay quá tải dịch. Có thể đánh giả bằng siêu âm tim. | |
| Oxy máu | Nhẹ | PaO2/FIO2, từ 200 – 300 với PEEP hoặc CPAP ≥5 cmH₂O |
| Trung bình | PaO2/FiO2, từ 100 – 200 hoặc với PEEP > 5 cmH2O | |
| Nặng | PaO2/FiO2<100 mmHg với PEEP > 5 cmH2O | |
Chú ý:
*: Nếu ở độ cao từ 1000 m trở lên, phải hiệu chỉnh mức oxy hóa máu theo công thức P/F áp suất / 760
**: Mức PEEP này có thể cung cấp bằng các phương pháp của thông khí không xâm nhập ở những bệnh nhân có ARDS nhẹ.
Tỉ lệ mắc ARDS tùy vào lứa tuổi, trung bình khoảng 150 trên 100.000 ca bệnh. ARDS chiếm 10 – 15% số bệnh nhân trong các đơn vị hồi sức, trên 20% số bệnh nhân phải thở máy.
2. NGUYÊN NHÂN
2.1. Nguyên nhân tại phổi
-Viêm phổi nặng: là nguyên nhân thường gặp nhất, viêm phổi do vi khuẩn (ví dụ như: phế cầu, liên cầu, influenzae …) hoặc viêm phổi do virus (vi dụ: cúm A H5N1, H1N1, H7N9, SARS…)
– Ngạt nước: tổn thương màng sufartan.
– Trào ngược dịch dạ dày: thường gặp ở bệnh nhân hôn mê hoặc say rượu, hoặc có tăng áp lực nội sọ dịch dạ dày gây ra tổn thương phổi trên diện rộng kèm xẹp phổi.
-Tiêm, hít heroin hay sử dụng các loại thuốc ma túy khác (cocain, amphetamin…).
– Chấn thương lồng ngực nặng gây đụng dập phồi.
2.2. Nguyên nhân ngoài phổi
– Nhiễm khuẩn nặng hoặc sốc nhiễm khuẩn.
– Truyền máu số lượng lớn (> 15 đơn vị), đặc biệt là máu toàn phần.
– Viêm tụy cấp nặng.
– Suy thận cấp.
– Bỏng nặng, đặc biệt là bỏng hô hấp.
3. TRIỆU CHỨNG
3.1. Lâm sàng
– Thời gian xuất hiện nhanh, thường sau khi có tác nhân 6 – 72 giờ có thể đến 7 ngày.
– Khó thở, tim môi và đầu chi, thở nhanh. Nghe phổi có ran nổ lan tỏa.
– Nhịp tim nhanh, thở nhanh, vã mồ hôi. Co kéo cơ hô hấp phụ.
– Đau ngực, ho.
– Các biểu hiện của nguyên nhân gây hội chứng suy hô hấp cấp tiến triển: sốt, rối loạn đông máu…
3.2. Cận lâm sàng
– Xét nghiệm khí máu: PaO2 giảm, thường có giảm CO2 kèm theo (kiềm hô hấp), tăng chênh lệch (gradient) oxy động mạch – mao mạch.
– X-quang phổi: hình ảnh thâm nhiễm lan tỏa 2 phổi.
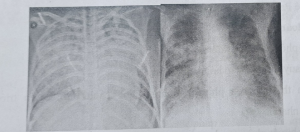
Hình 1. Hình ảnh tổn thương phổi ở bệnh nhân nhiễm cúm A H1N1
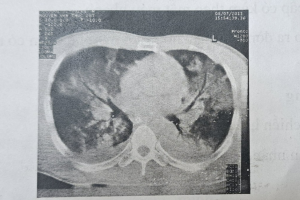
Hình 2. Hình ảnh cắt lớp vi tính ngực
4. CHẨN ĐOÁN
4.1. Chẩn đoán xác định theo định nghĩa Berlin 2012
4.1.1. Lâm sàng
– Khởi phát cấp tính.
– Bệnh nhân thở nhanh, tim môi đầu chỉ, co kéo cơ hô hấp, không đáp ứng với dùng ô xy liều cao.
– Nghe phổi có thể thấy rale ẩm, rale nổ.
– Không có các dấu hiệu của suy tim trái: không ứ trệ tuần hoàn, không khó thở cơn (mà là khó thở liên tục), áp lực tĩnh mạch trung tâm < 15cmH2O. áp lực mao mạch phổi bít ≤ 18mmHg. Có thể được đánh giá bằng siêu âm tim.
4.1.2. Cận lâm sàng
– Phim XQ ngực: dạng thâm nhiễm lan toả cả hai bên phể trường.
– Khí máu động mạch:
+ PaO2 giảm nặng thường < 60 mmHg.
+ Tỉ lệ PaO2/FiO2 < 300 (với PEEP hoặc CPAP ≥ 5 cmH₂O).
4.2. Chẩn đoán phân biệt
– Phù phổi cấp huyết động
+ Do suy tim trái cấp hoặc quá tải dịch cấp.
+ Tổn thương trên phim X-quang dạng cánh bướm tiến triển nhanh và thoái lui nhanh.
– Xuất huyết phế nang lan tỏa
+ Suy hô hấp cấp có kèm theo mất máu nhanh.
+ Bệnh nhân ho ra đờm lẫn máu hoặc soi hút phế quản có máu.
5. XỬ TRÍ
5.1. Nguyên tắc chung
– Thở máy với chiến lược bảo vệ phổi.
– Điều trị nguyễn nhân.
5.2. Xử trí cụ thể
5.2.1. Mục tiêu cần đạt
– Oxy máu: duy trì PaO2 55-80 mmHg hoặc đo SpO2 là 88 – 95%.
– pH máu động mạch: 7,25-7,45
– Thở máy không xâm nhập
5.2.2. Thông khí nhân tạo xâm nhập
Khi có chống chỉ định phương pháp không xâm nhập hoặc đã áp dụng nhưng không có kết quả.
Phương thức thở PCV.
+ Đặt PC và PEEP sao cho tổng áp lực thờ vào dưới 30 cmH2O.
+ Điều chỉnh PC và PEEP sao cho đạt được các mục đích nêu trên.
Phương thức VCV: đặt Vt lúc đầu 8-10 mL/kg, sau đó điều chỉnh dựa theo Pplateau ≤ 30 cmH2O, lưu ý không giảm Vt <5 mL/kg.
* Chú ý:
Đặt FiO2 và PEEP theo bảng sau sao cho đạt mục tiêu oxy hóa máu
| FiO2 | 0,3 | 0,4 | 0,5 | 0,6 | 0,7 | 0,8 | 0,9 | 1 |
| PEEP | 5 | 5-8 | 8-10 | 10 | 10-14 | 14 | 14-18 | 18-23 |
Cài đặt tần số thở : 14 – 35 lần/phút sao cho đảm bảo được thông khi phút (6-8 lít/phút).
Có thể áp dụng các phương thức mới như phương thức APRV (Phương pháp thông khí xả áp đường thở).
5.2.3. Nghiệm pháp huy động phế nang
Huy động phế nang (HĐPN) là phương pháp sử dụng mức áp lực đủ cao để mở các phế nang không có thông khí hoặc thông khí kém tham gia vào quá trình trao đổi khí. Có 3 phương pháp
– Phương pháp huy động phế nang CPAP 40/40: bệnh nhân được thở trên nền một áp lực dương liên tục 40 cmH2O trong một khoảng thời gian 40 giây.
– Phương pháp huy động phế nang CPAP 40/60: bệnh nhân được thở trên nền một áp lực dương liên tục 40 cmH2O trong một khoảng thời gian 60 giây.
– Phương pháp huy động phế nang bằng thông khí kiểm soát áp lực (PCV) kết hợp tăng dần PEEP đã được chứng minh hiệu quả bằng chụp cắt lớp vi tính. Tuy nhiên phương thức này khó thực hiện trên lâm sàng hơn, biển chứng về
– chấn thương áp lực, hạ huyết áp gặp nhiều hơn so với phương thức HĐPN bằng CPAP.
Chú ý:
– Tìm áp lực mở phế nang tối ưu.
– Tìm PEEP tối ưu: mức PEEP thấp nhất giữ cho các phế nang không xẹp
– Huy động lại phế nang và thở máy với mức PEEP tối ưu.
5.2.4. An thần và giãn cơ
Dùng an thần hoặc dùng phối hợp thuốc an thần và giãn cơ sao cho bệnh nhân thở theo máy hoàn toàn (điểm Ramsay đạt 4-5).
Tuy nhiên an thần giãn cơ cần giảm liều và dùng đúng lúc khi bệnh tiến triển tốt lên để cai thở máy kịp thời và bỏ máy sớm nhất có thể.
Cửa số an thần: hằng ngày ngừng an thần ngắt quãng.
5.2.5. Đảm bảo huyết động và cân bằng địch vào ra
Cân bệnh nhân hàng ngày, đánh giá cân bằng dịch vào ra, đảm bảo cân bằng âm hoặc bằng không.
Nếu bệnh nhân tăng cân, cân bằng dịch dương, dùng furosemid tiêm tĩnh mạch với liều thích hợp để điều chỉnh kịp thời để bệnh nhân trở về cân nặng ban đầu.
Duy trì áp lực tĩnh mạch trung tâm từ 6 đến 8 cmH2O. Áp lực mao mạch phổi bít 8-10 mmHg (nếu đặt catheter Swan-Ganz).
5.2.6. Các biện pháp điều trị khác
– Kiểm soát glucose máu: Nếu đường máu >10,0 mmol/L, làm xét nghiệm đường máu mao mạch tại giường 3 giờ 1 lần và dùng insulin để đạt được mức đường máu 6-10 mmol/L.
– Liệu pháp kháng sinh chống nhiễm khuẩn: Dùng ngay kháng sinh phương pháp xuống thang, sau đó điều chỉnh theo kháng sinh đồ (nếu có).
Trong trường hợp viêm phổi do virus cúm A (ví dụ: H,N₁): xem thêm phác đồ điều trị viêm phổi do cúm A.
– Dự phòng tắc mạch: dùng heparin liều dự phòng.
– Dự phòng loét đường tiêu hoá: sử dụng 1 thuốc ức chế bơm proton (ví dụ omeprazole).
– Đảm bảo đủ hemoglobin (> 8 gam/lit).
– Albumin máu > 30 g/L.
– Thay đổi tư thế: để bệnh nhân nằm nghiêng hoặc nằm sấp (nếu có điều kiện)
6. TIÊN LƯỢNG VÀ BIỂN CHỨNG
Bệnh nhân ARDS có nguy cơ biển chứng cao.
Biến chứng liên quan đến thở máy: chấn thương áp lực, viêm phổi
Các biến chứng khác:
+ Loạn thần.
+ Huyết khối tĩnh mạch sâu.
+ Loét dạ dày thực quản.
+ Suy dinh dưỡng.
+ Nhiễm khuẩn catheter….
7. PHÒNG BỆNH
– Tích cực điều trị viêm phổi đề phòng tiến triển nặng thành ARDS.
– Cho bệnh nhân nằm đầu cao, đặc biệt ở những bệnh nhân có rối loạn ý thức.