NGỘ ĐỘC CẤP HÓA CHẤT TRỪ SÂU PHOSPHO HỮU CƠ
1. ĐẠI CƯƠNG
1.1. Định nghĩa
Hóa chất trừ sâu phospho hữu cơ (PHC) là các hợp chất bao gồm carbon và các gốc của axít phosphoric.
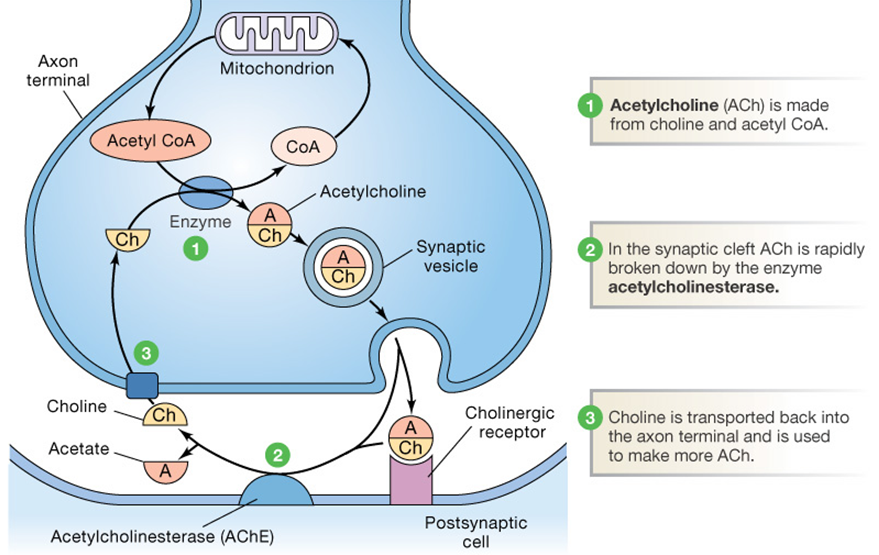
1.2. Cơ chế sinh bệnh
Các hợp chất phospho hữu cơ khi vào cơ thể sẽ gắn với (acetylcholin esterase (AchE) dẫn đến phosphoryl hoá và làm mất hoạt tính của AChE. Hậu quả là acetylcholin tích tụ và kích thích liên tục các receptor ở hậu synap gây lên hội chứng cường cholinergic là bệnh cảnh chính của ngộ độc phospho hữu cơ.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
Dựa vào các tiêu chuẩn sau:
– Bệnh sử nhiễm độc cấp rõ ràng: uống hoặc tiếp xúc thuốc trừ sâu, có vỏ thuốc.
– Hội chứng cường cholin cấp (+) (1 trong 3 hội chứng: Muscarin (M); Nicotin (N) và thần kinh trung ương (TKTU).
– Xét nghiệm cholinesterase huyết tương (pChE): giảm < 50% giá trị bình thường tối thiểu (GTBTTT).
– Xét nghiệm độc chất nước tiều hoặc trong máu, dịch dạ dày (+).
2.1.1. Chẩn đoán hội chứng Muscarin (M)
– Da tái lạnh.
– Đồng tử co < 2mm.
– Đau bụng, buồn nôn, nôn, ỉa chảy.
– Tăng tiết và co thắt phế quản: Biểu hiện bằng cảm giác khó thở chẹn ngực khám thấy ran ẩm, ran ngày, rít ở phổi.
– Nhịp chậm < 60 lần/phút.
2.1.2. Chẩn đoán hội chứng Nicotin (N)
– Giật cơ tự nhiên hoặc sau gõ các cơ delta, cơ ngực, cơ bắp chân.
– Co cứng hoặc liệt cơ
– Phản xạ gân xương: tăng nhạy.
2.1.3. Chẩn đoán hội chứng bệnh lí thần kinh trung ương (TKTU)
– Có rối loạn ý thức
– Điểm Glasgow giảm.
– Co giật
2.2. Chẩn đoán phân biệt
– Ngộ độc các hợp chất trừ sâu Carbamat: thường nhẹ hơn, đáp ứng với điều trị bằng vài chục mg atropin, bệnh nhân thường hồi phục hoàn toàn sau 48 đến 72 giờ. Xét nghiệm thấy Carbamat trong nước tiểu, dịch dạ dày hoặc trong máu. Không dùng PAM để điều trị ngộ độc Carbamat.
– Ngộ độc thuốc trừ sâu clo hữu cơ: ChE không giảm, ngấm atropin rất nhanh (sau vài mg). Xét nghiệm thấy clo hữu cơ trong nước tiểu, dịch rửa dạ dày.
– Ngộ độc nấm có hội chứng muscarin: Bệnh nhân có ăn nấm, có hội chúng muscarinic.
2.3. Chẩn đoán mức độ ngộ độc
– Chẩn đoán mức độ nặng nhẹ theo các hội chứng bệnh lý lâm sàng
+ NĐC PHC nhẹ: chỉ có M.
+ NDC PHC trung bình: M+ N hoặc M + TKTƯ.
+ NĐC PHC nặng: Khi có cả ba M+ N + TKTU hoặc có hôn mê, trụy mạch.
– Chẩn đoán mức độ nặng nhẹ theo giá trị nồng độ pChE:
+ NĐC PHC nặng khi pChE < 10% giá trị bình thường tối thiểu (GTBTTT).
+ Trung bình khi pChE = 10-20% GTBTTT.
+ Nhẹ khi pChE = 20-50% GTBTTT.
3. ĐIỀU TRỊ
3.1. Thuốc giải độc
3.1.1 Atropin
– Liều: Tiêm 2-5 mg tĩnh mạch nhắc lại sau 5-10 phút/lần đến khi đạt ngấm atropin, sau đó tạm ngưng cho đến khi hết dấu ngấm. Căn cứ thời gian và liều đã dùng mà tính ra liều atropine cần duy trì.
– Sử dụng bảng điểm atropin để điều chỉnh liều atropin nguyên tắc dùng liều thấp nhất để đạt được dấu ngấm. Ngưng atropin khi liều giảm tới 2mg/24 giờ.
– Xử trí khi quá liều: Tạm ngừng atropin, theo dõi sát, nếu kích thích vật vã nhiều có thể cho diazepam tiêm tĩnh mạch; Đến khi hết dấu ngấm atropin thi cho lại atropin với liều thấp hơn liều trước đó.
Bảng 7.1. Bảng điểm atropin
| Triệu chứng | Ngấm atropin | Điểm | Quá liều atropin | Điểm |
| Da | Hồng, ẩm | 1 | Nóng đỏ | 2 |
| Đồng từ | 3-5mm | 1 | >5mm | 2 |
| Mạch | 70-100 lần/phút | 1 | >100 lần/phút | 2 |
| Hô hấp | Không tăng tiết, không co thắt còn đờm dãi lỏng | 1 | Đờm khô quánh hoặc không có đờm | 2 |
| Tinh thần | Bình thường | 0 | Kích thích vật vã, sảng hoặc li bì do atropine | 2 |
| Bụng | Mềm bình thường | 0 | Chướng, gõ trong | 2 |
| Cầu bàng quang | Không có | 0 | Căng | 2 |
| Cộng | A1 | A2 |
Điểm A = A1+A2:
Điểm A < 4 thiếu atropin phải tăng liều
Điểm A = 4- 6 điểm: ngấm atropine tốt, duy trì liều
Điểm A > 6 điểm: quá liều atropin, cần giảm liều
3.1.2. Pralidoxim (PAM)
– Ngay khi có chẩn đoán xác định, truyền tĩnh mạch PAM như sau:
Bảng 7.2. Liều pralidoxime theo mức độ nặng của nhiễm độc
| Mức độ ngộ độc | Liều ban đầu (g/10 phút) | Liều duy trì (g/giờ) |
| Nặng: Có M + N + TKTU | 1g | 0,5-1 |
| Trùng binh: 2/3 HC | 1g | 0,5 |
| Nhẹ: Chỉ có M | 0,5 | 0,25 |
– Khi đã đạt ngấm atropin và có kết quả xét nghiệm ChẸ: điều chỉnh liều PAM theo liều atropin trung bình/giờ và hoạt độ pChE.
+ Nếu atropin > 5mg/giờ và/hoặc pChE < 10% GTBTTT: tiếp tục truyền 0,5g/giờ.
+ Nếu atropin 2-5 mg/giờ và/hoặc pChE 10-20% GTBTTT: tiếp tục truyền 0,25g/giờ.
+ Nếu atropin 0,5-2mg/giờ và/hoặc pChE = 20-50%: tiếp tục truyền 0,125g/giờ.
– Ngừng PAM khi ChE > 50%, độc chất nước tiểu (-) hoặc khi atropin< 2 mg/24 giờ và độc chất nước tiểu âm tính, hoặc sau tối thiểu 2 ngày.
– Chẩn đoán quá liều PAM khi:
+ Đang truyền với tốc độ > 0,5g/giờ.
+ Thấm atropin tốt với liều atropin thấp.
+ Xuất hiện liệt cơ kèm máy cơ, tăng phản xạ gân xương, tăng huyết áp.
+ ChE đang có khuynh hướng tăng lại giảm. Ngừng PAM trong 3-6 giờ rồi dùng lại với liều thấp hơn.
3.2. Các biện pháp hạn chế hấp thu
– Ngộ độc đường hô hấp: Đưa ngay bệnh nhân ra khỏi khu vực nhiễm độc.
– Ngộ độc đường da: Cởi bỏ quần áo nhiễm độc chất, rửa vùng da tiếp xúc độc chất với xà phòng và nhiều nước sạch.
– Ngộ độc đường tiêu hoá:
+ Gây nôn nếu không có chống chỉ định.
+ Đặt ổng thông dạ dày lấy dịch để xét nghiệm độc chất.
+ Than hoạt 50 g + 200ml nước bơm vào dạ dày, ngâm 3 phút, rồi hút ra
+ Rửa dạ dày: 5- 10 lít nước muối 0,5-0,9%, 2-3 lít đầu cho kèm than hoạt 20g/lit.
+ Than hoạt đa liều (uống): Than hoạt 2g/kg và sorbitol 4g/ kg cân nặng, chia đều 4 lần, cách nhau 2 giờ 1 lần. Nếu sau 24 giờ vẫn không đi ngoài ra than hoạt cho thêm sorbitol 1g/kg.
3.3. Các điều trị hỗ trợ
– Bảo đảm hô hấp: Thở oxy qua xông mũi. Đặt nội khí quản hút đờm dãi và thở máy nếu có suy hô hấp.
– Bảo đảm tuần hoàn: Truyền đủ dịch. Nếu có tụt huyết áp: bù đủ dịch, truyền tĩnh mạch dopamin 5-15µg/kg/phút. – Bảo đảm cân bằng nước, điện giải: truyền dịch, điều chỉnh điện giải.
– Nuôi dưỡng: Ngày đầu nuôi dưỡng đường tĩnh mạch. Ngày thứ 2 trở đi: 2000 Kcalo/ ngày bằng cả 2 đường tiêu hoá và tĩnh mạch.
– Chăm sóc toàn diện, vệ sinh thân thể, giáo dục phòng tái nhiễm, khám tâm thần cho các bệnh nhân tự độc.