RẮN CẮN
1. ĐẠI CƯƠNG
Rắn độc cắn là một tai nạn hay gặp và nguy hiểm, đặc biệt ở nông thôn và miền núi, nhiều khi dẫn đến tử vong hoặc tàn phế. Có nhiều loại rắn, đặc điểm gây bệnh không những khác nhau giữa các loài rắn mà ngay trong cùng một loài, đặc điểm này cũng khác nhau tuỳ từng địa phương. Vì vậy, cách xử trí cũng có những đòi hỏi khác nhau. Điều trị rắn độc cắn theo kinh nghiện dân gian có kết quả hạn chế và chưa được kiểm chứng.
Ở Việt Nam có hai nhóm rắnn chính:
– Nhóm rắn hổ
+ Naja kaouthia (Hồ mang bành, hồ đất, hồ phi).
+ Ophiophagus hannah (Hổ mang chúa).
+ Bungarus candidus (Cạp nia, mai gầm bạc, rắn đen trắng).
+ Bungarus fasciatus (Cạp nong, mai gầm, rắn đen vàng).
Nọc độc rắn hổ có tác dụng gây liệt cơ, nguy hiểm nhất là liệt cơ hô hấp, dẫn đến tử vong nhanh chóng.
– Nhóm rắn lục
+ Agkistrodon Rhodostoma (Chàm quạp) còn gọi rắn lục Mã lai.
+ Trimeresurus Albolabris (Rắn lục tre, lục đầu về đuôi đỏ).
+ Trimeresurus Stejnereri (Rắn lục xanh).
+ Rắn khô mộc.
Nọc rắn lục chủ yếu gây chảy máu, tan máu, hoại từ tổ chức.
Ngoài ra, rắn cần có thể gây nhiễm khuẩn nặng do nhiễm bẩn vết cắn.
Hàng năm trên thế giới có 30.000 đến 40.000 người bị rắn độc cắn, trong đó tử vong khoảng 2000 người. Nước Mỹ có 6000 đến 8000 người bị rắn cắn mỗi năm, tử vong do rắn hổ cắn là 9%, do rắn lục là 0,2%. Tại Việt Nam, tỷ lệ tử vong do rắn hổ cắn trong những năm 1987 – 1991 là 20%, thời gian 1991 – 1993 là 11,9%, năm 1998 là 7%.
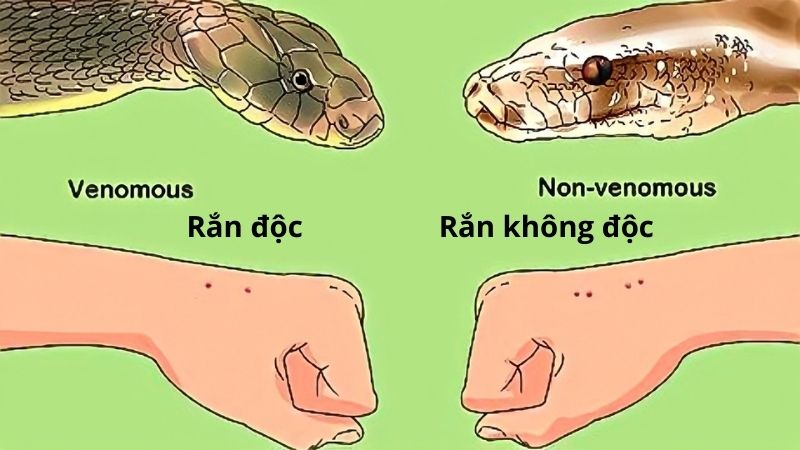
– Tai nạn rắn cắn thường xảy ra vào mùa hè (vì rắn là loại động vật ngủ đông). Khi nhìn vết răng cắn để lại trên da, có thể phân biệt rắn độc với rắn thường.
+ Vết răng rắn thường cắn là một vòng cung, đều nhau.
+ Rắn độc sẽ để lại 2 vết sâu hơn hẳn các vết răng khác, đó là 2 móc độc.
– Nọc rắn đi vào cơ thể theo đường bạch mạch, do đó khi bị rắn cắn cần ga rô bạch mạch mới có tác dụng, không ga rô động mạch hay tĩnh mạch.
2. TRIỆU CHỨNG LÂM SÀNG
2.1. Họ rắn hổ
– Khởi đầu thường là rối loạn cảm giác như tê lưỡi, đau họng, khó nuốt (do tổn thương các dây thần kinh của vùng hầu họng).
– Tiếp theo, bệnh nhân sẽ khó mở mắt (do liệt cơ nâng mi), khó há miệng (có thể đo khoảng cách giữa 2 hàm răng để theo dõi tiến triển của liệt), nhìn mờ (do giãn đồng tử).
– Giai đoạn toàn phát, bệnh nhân sẽ dần dần liệt toàn bộ các cơ, đặc biệt nguy hiểm là liệt cơ hô hấp, đồng tử giãn to. Bệnh nhân thường vẫn tinh, trừ trường hợp tổn thương thần kinh do nhiễm độc quá nặng.
Triệu chứng thường xuất hiện sau khi bị rắn cắn 2 – 4 giờ, có thể đến 8 giờ. Trường hợp muộn nhất là sau 24 giờ mới xuất hiện liệt cơ. Triệu chứng xuất hiện càng sớm, thường tổn thương càng nặng.
– Một số trường hợp có thể có loạn nhịp tim nặng dẫn tới tử vong
– Tổn thương tại chỗ cắn:
+ Rắn cạp nia (thân có khoang đen trắng), cạp nong (thân có khoang đen vàng): Thường không có tổn thương gì, nhiều khi rất khó nhìn thấy, nếu nó không bị chích rạch.
+ Rắn hổ mang: Hoại tử, phù nề lan rộng quanh vùng rắn cắn, có thể phù nề toàn bộ chỉ bị cần.
– Sẽ có rất nhiều biển thúng có thể xuất hiện trong thời gian này: nhiễm khuẩn, loét, sốt cao…
– Nguyên nhân tử vong chủ yếu của rắn hổ cần là suy hô hấp do liệt các cơ hô hấp và tổn thương các trung tâm sống còn của thân não do tổn thương thần kinh.
2.2. Rắn lục
– Tổn thương hay gặp nhất là hoại tử tại chỗ. Xung quanh vùng bị rắn cần xuất hiện hoại từ, da có màu đen, tổ chức phía trên và quanh vùng hoại tử thưởng phù cứng, đỏ tím, đau. Hoại tử và phù nề sẽ lan nhanh lên phía trên theo đường đi của bạch mạch, mức độ cảng rộng khi rắn càng độc.
– Tình trạng rối loạn đông chảy máu, gây chảy máu, hay gặp nhất là đái ra máu. Dấu hiệu này hay gặp đối với rắn lục ở miền Trung, miền Bắc ít gặp hơn. Một số loài rắn còn gây ra tan máu cấp.
– Có thể suy thận cấp do tiêu cơ vân cấp.
– Rắn lục hầu như không gây nên tình trạng liệt cơ, trừ rắn chàm quạp có ở Nam bộ và Nam Trung bộ.
3. XỬ TRÍ
3.1. Xử trí tại chỗ
Chỉ có khoảng 20% bệnh nhân rắn cắn cần được điều trị đặc hiệu và dưới 5% trường hợp có triệu chứng đe dọa tính mạng. Thông thường có đủ thời gian để vận chuyển bệnh nhân đến bệnh viện vì các triệu chứng nặng gây tử vong hiểm khi xảy ra trong những giờ đầu.
Cấp cứu ban đầu
– Động viện bệnh nhân yên tâm, đỡ lo lắng, không để bệnh nhân tự đi lại nếu vết cần ở chân (vì vận động vùng bị cần làm nọc độc vào cơ thể nhanh hơn). – Cởi các đồ trang sức (nhẫn, vòng) ở vùng bị cắn.
Không xẻ vết cắn hoặc cố gắng nặn độc rắn ra. Không nên đắp lá hay
bất kỳ hóa chất nào tại chỗ vết cắn.
– Không đặt ga rỏ để ngăn độc rắn lan rộng. Chỉ cần băng ép và bất động chân, tay bị cần (có thể bằng nẹp). Để vết cần ở vị trí ngang bằng hoặc thấp hơn vị trí của tim.
– Không cố gắng giết rắn, nếu được có thể chụp ảnh con rắn cắn để làm bằng chứng. Chuẩn bị ngay phương án để vận chuyển bệnh nhân đến bệnh viện. Nhanh chóng đưa bệnh nhân đến cơ sở y tế bằng phương tiện vận
chuyển, nên gọi điện bảo trước để được tư vấn. – Nếu bệnh nhân khó thở: hô hấp nhân tạo với điều kiện có tại chỗ (thổi ngạt, bóp bỏng Ambu,…).
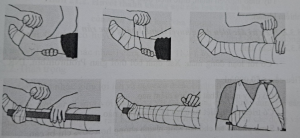
Hình 21.1. Băng ép và cố định chi bị rắn cắn
3.2. Vận chuyển cấp cứu
– Cần phải theo dõi chặt tình trạng hô hấp của bệnh nhân, nếu bệnh nhân thở nhanh > 30 lần/phút, yếu, hoặc xuất hiện tim mỗi phải hô hấp nhân tạo ngay. Vì nguyên nhân tử vong hàng đầu là suy hô hấp do liệt cơ hô hấp, nếu không được hô hấp nhân tạo kịp thời, có thể bệnh nhân sẽ chết trước khi đến được bệnh viện.
– Nếu bệnh nhân bị hoại từ vết cắn cần rửa sạch bằng nước muối sinh lý, dùng gạc sạch đậy lên, băng lại, rồi chuyển đi bệnh viện.
– Có thể dùng kháng sinh đường uống hoặc tĩnh mạch cho bệnh nhân trước khi chuyển đi bệnh viện.
– Tiêm SAT nếu có thuốc.
3.3. Tại bệnh viện
3.3.1. Ổn định chức năng sống
3.3.1.1. Suy hô hấp
Tùy theo mức độ, thở oxy, hút đờm rãi, đặt nội khí quản và thở máy. Bệnh nhân có liệt cơ thường sẽ bị suy hô hấp nên cần thận trọng khi chuyển viện nếu chưa được đặt nội khí quản.
Bệnh nhân có sưng nề nhiều vùng cổ nên cân nhắc đặt nội khí quản sớm.
3.3.1.2. Tụt huyết áp
Tùy theo nguyên nhân, thực hiện theo phác đồ xử trí sốc phản vệ hoặc sốc nhiễm khuẩn.
3.3.2. Điều trị đặc hiệu dùng huyết thanh kháng nọc rắn
3.3.2.1. Chỉ định
– Có rối loạn đông máu: Xác định bởi thời gian Prothrombin, INR > 3; Tiểu cầu < 50,000/µl
– Có chảy máu ở bất kỳ thời điểm nào.
– Có triệu chứng liệt cơ ở bất kỳ thời điểm nào.
– Sưng phù nề tại chỗ lan rộng nhanh chóng hơn 50% chỉ bị cắn.
Huyết thanh kháng nọc rắn cần được chỉ định càng sớm càng tốt. Tốt nhất chỉ định trong vòng 24 giờ đầu sau khị bị cắn, có thể trong vòng vài ngày đầu nếu các triệu chứng nhiễm độc nọc rắn vẫn đang tiến triển nặng lên. Để phòng tránh hoặc hạn chế tối đa tổn thương hoại tử thì huyết thanh kháng nọc rắn cần được dùng trong vòng vài giờ đầu khi có chỉ định.
3.3.2.2. Loại huyết thanh kháng nọc rắn
Hiện nay tại Việt Nam đang dùng loại huyết thanh kháng nọc rắn đơn dòng của viện Vacin và Y sinh học Nha Trang gồm huyết thanh kháng nọc rắn lục và huyết thanh kháng nọc rắn hổ.
Ngoài ra còn có huyết thanh kháng độc rắn đơn dòng hoặc đa dòng (trên nhiều loại rắn khác nhau) được nhập từ Thái Lan.
3.3.2.2. Thận trọng
– Cần cân nhắc giữa lợi ích và nguy cơ ở các bệnh nhân sau:
+ Có tiền sử dị ứng với các động vật (như ngựa, cừu) được dùng để sản xuất huyết thanh kháng nọc rắn hoặc các chế phẩm huyết thanh từ các động vật này (ví dụ huyết thanh giải độc tố uốn ván).
+ Người có cơ địa dị ứng: đã từng bị dị ứng hoặc các bệnh dị ứng như chàm, viêm mũi dị ứng, sẩn ngứa, đặc biệt dị ứng mạnh (như hen phế quản, từng bị phản vệ).
3.3.2.4. Dự phòng các phản ứng dị ứng trước khi dùng huyết thanh kháng nọc rắn
Cân nhắc dùng thuốc dự phòng các phản ứng dị ứng ở các bệnh nhân có nguy cơ cao:
Corticoid tĩnh mạch: Methylprednisolon: người lớn 40-80mg, tiêm tĩnh mạch chậm, trẻ em 1mg/kg cân nặng tiêm tĩnh mạch chậm.
Kháng histamine: Diphenhydramin người lớn và thiếu niên 10-20mg tiêm bắp, trẻ em 1,25mg/kg cân nặng. Hoặc Promethazin: người lớn tiêm bắp 25mg, trẻ em (không dùng cho trẻ dưới 2 tuổi): 0,25mg/kg tiêm bắp.
Dùng huyết thanh kháng nọc rắn là biện pháp điều trị tốt nhất, tuy nhiên bệnh nhân và gia đình cần được giải thích về nguy cơ có thể có của huyết thanh kháng nọc rắn và ký cam kết đồng ý trước khi dùng thuốc.
3.3.2.5. Liều huyết thanh kháng nọc rắn
Liều ban đầu: từ 5-10 lọ. Trẻ em dùng liều tương tự như người lớn.
Đánh giá ngay sau khi ngưng huyết thanh kháng nọc rắn liều trước và xét dùng ngay liều kế tiếp.
Các liều nhắc lại:
+ Nếu thấy triệu chứng vẫn tiến triển nặng lên hoặc không cải thiện, nhắc lại trong vòng 3 giờ sau khi ngừng liều trước (càng sớm càng tốt), với liều bằng hoặc một nửa liều ban đầu.
+ Sau khi nhắc lại tối đa 3 lần nếu triệu chứng vẫn không cải thiện cần xem lại, chẩn đoán xác định và chẩn đoán mức độ, liều lượng thuốc và các tình trạng khác của bệnh nhân để quyết định dùng tiếp hay ngưng huyết thanh kháng nọc rắn.
3.3.2.6. Cách dùng
Truyền tĩnh mạch: Là đường dùng chính. Pha loãng 5-10 lọ huyết thanh kháng nọc rắn trong 100-200ml natriclorua 0,9% hoặc glucose 5%, truyền tĩnh mạch chậm với tốc độ đều đặn trong khoảng 1 giờ.
3.3.2.7. Theo dõi
Theo dõi sát biển chứng dị ứng, sốc phản vệ khi dùng huyết thanh kháng độc. Trường hợp xảy ra dị ứng, cần cân nhắc nguy cơ và lợi ích của dùng huyết thanh kháng độc để ngưng hay tiếp tục. Nếu sử dụng tiếp có thể kết hợp truyền adrenalin song song để điều trị sốc phản vệ.
3.3.3. Điều trị triệu chứng
– Tiêm phòng uốn ván nếu có chỉ định.
– Chăm sóc vết thương: rửa, vết thương, sát trùng, thay băng 2 lần/ngày hoặc nhiều hơn nếu cần.
– Kê cao tay hoặc chân bị cắn để giúp giảm sưng nề.
Đau: Thuốc giảm đau tốt nhất là huyết thanh kháng nọc rắn. Nếu đau do viêm tấy nhiễm trùng thì có thể dùng acetaminophen hoặc các thuốc chống viêm giảm đau không steroid hoặc morphin.
– Tiêu cơ vân: Tùy theo mức độ, truyền dịch và lợi tiểu theo phác đồ bài niệu tích cực nếu cần để đảm bảo thể tích nước tiểu, phòng tránh suy thận cấp.
– Điều trị các biến chứng: Nhiễm trùng, hội chứng khoang, suy thận cấp, sốc nhiễm khuẩn, rối loạn đông máu, tổn thương mất một phần chi, sẹo da.
1. TIẾN TRIỂN VÀ BIẾN CHỨNG
4.1. Tiến triển
Nếu bệnh nhân đến sớm, được dùng huyết thanh kháng nọc rắn sớm, nhanh chóng đạt đủ liều thì tổn thương tại chỗ thường ít và ít biến chứng, thường nằm viện tại các khoa hồi sức cấp cứu, chống độc trong vòng vài ngày.
Các bệnh nhân nặng, biến chứng nặng hoặc tử vong thường do mất thời gian chờ đợi ở nhà để áp dụng các biện pháp sơ cứu và đến viện muộn, được dùng huyết thanh kháng nọc rắn muộn. Một số bệnh nhân tử vong trên đường vận chuyển tới viện thường do bị suy hô hấp do liệt cơ, không tới cơ sở y tế gần nhất mà tự đi thẳng tới tuyến sau.
Sau vài ngày, tổn thương tại chỗ đạt tối đa, sưng nề bắt đầu giảm, hoại tử có vùng gianh giới rõ ràng, hết liệt.
4.2. Biến chứng
Suy hô hấp do liệt cơ.
Nhiễm trùng vết cắn: viêm tấy vết cắn, áp xe vùng vết cắn.
Suy thận cấp: do tiêu cơ vân, do tụt huyết áp kéo dài.
Hội chứng khoang: do sưng nề gây chèn ép, thiếu máu ngọn chỉ.
Các biến chứng do nhiễm trùng: sốc nhiễm khuẩn, rối loạn đông máu nội mạch rải rác.
Các biến chứng xa: cắt cụt một phần chỉ, sẹo phải vả da, ghép da.
5. DỰ PHÒNG
Cần giáo dục phòng tránh rắn cắn cho người dân khi đi rừng, làm nương, làm đồng. Giáo dục cách xử trí ban đầu đúng cách để tránh làm nặng thêm tình trạng bệnh nhân.