SỐC GIẢM THỂ TÍCH MÁU
1. ĐẠI CƯƠNG
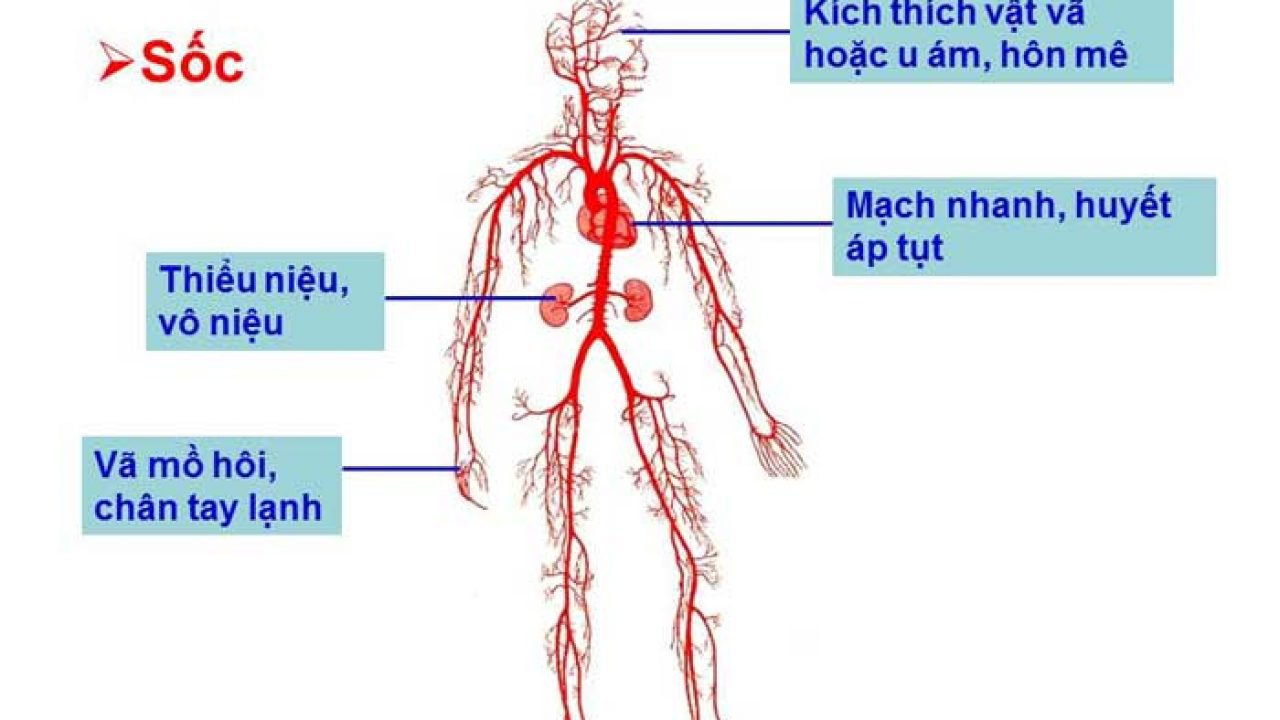
Sốc là một hội chứng lâm sàng xảy ra do giảm tưới máu tổ chức dẫn tới thiếu oxy tổ chức và tổn thương tế bào.
Sốc do giảm thể tích máu là hậu quả của tình trạng giảm tiền gánh do mất thể tích dịch trong lòng mạch (có thể do mất máu toàn phần hoặc chỉ mất dịch hoặc huyết tương). Giảm tiền gánh sẽ dẫn đến giảm cung lượng tim và tăng sức cản mạch hệ thống để bù trừ cho tình trạng giảm cung lượng tim và duy trì tưới máu cho những cơ quan quan trọng.
Nếu phát hiện và điều trị kịp thời, bệnh có thể không để lại di chứng. Nếu phát hiện muộn và điều trị không kịp thời, tình trạng tụt huyết áp kéo dài dẫn tới suy đa tạng và tử vong.
2. NGUYÊN NHÂN
Nguyên nhân của sốc giảm thể tích chia làm hai nhóm: Sốc giảm thể tích do mất máu và sốc giảm thể tích do mất nước.
2.1. Sốc giảm thể tích do mất máu
– Chấn thương: Vết thương mạch máu, vỡ tạng đặc, vỡ xương chậu…
– Chảy máu đường tiêu hóa: Vỡ giãn tĩnh mạch thực quản, loét dạ dày tá tràng hoặc ruột…
– Chảy máu qua đường hô hấp: Ho ra máu nặng.
– Bệnh lý mạch máu: Phình bóc tách động mạch, dị dạng động tĩnh mạch.
– Liên quan đến thai sản: Có thai ngoài tử cung vỡ, vỡ hoặc rách từ cung, âm đạo, mất máu trong quá trình sinh đẻ (kể cả phẫu thuật chủ động).
2.2. Sốc giảm thể tích do mất nước
– Tiêu chảy cấp.
– Nôn nhiều.
– Đái nhiều do đái tháo nhạt, tăng áp lực thẩm thấu, dùng thuốc lợi tiểu, hoặc truyền nhiều dịch ưu trương…
– Bỏng nặng.
– Say nắng, say nóng.
– Mất nước vào khoang thứ ba: Bệnh nhân sau mổ, tắc ruột, viêm tụy cấp, tiêu cơ vân cấp
3. TRIỆU CHỨNG
3.1. Lâm sàng
Triệu chứng lâm sàng chung của bệnh cảnh sốc
– Mạch nhanh, nhỏ, khó bắt, thường >120 lần/phút. Thời gian đổ đầy mao mạch kéo dài ( > 2 giây).
– Hạ huyết áp: huyết áp tâm thu < 90 mmHg (huyết áp động mạch trung bình < 65 mmHg) hoặc huyết áp tâm thu giảm quá 40 mmHg so với mức huyết áp nền của bệnh nhân.
– Thiểu niệu hay vô niệu (nước tiểu < 0,5 mL/kg/giờ) có thể kèm theo các triệu chứng hạ huyết áp tư thế, vã mồ hôi, khô các màng nhầy.
– Rối loạn ý thức: chậm chạp, lẫn lộn, kích thích hay hôn mê. Da lạnh, nổi vân tím.
– Áp lực tĩnh mạch trung tâm giảm, áp lực mao mạch phổi bít giảm, cung lượng tim giảm, sức cản mạch hệ thống tăng.
Những dấu hiệu lâm sàng gợi ý nguyên nhân của sốc giảm thể tích:
– Tùy nguyên nhân gây sốc giảm thể tích, bệnh nhân có thể có các triệu chứng như nôn ra máu, đi tiêu phân đen, nôn, tiêu chảy, đau bụng.
– Phát hiện các dấu hiệu của chấn thương hoặc bệnh nhân sau phẫu thuật. Khám phát hiện da khô, lưỡi khô, niêm mạc miệng khô, tĩnh mạch cổ xẹp, áp lực tĩnh mạch trung tâm giảm. Bệnh nhân có biểu hiện thiếu máu nếu sốc mất máu.
3.2. Cận lâm sàng
– Lactate máu tăng ≥3 mmol/L.
– Sốc giảm thể tích đã mất nước: Hematocit tăng, Protein máu tăng.
– Sốc giảm thể tích do mất máu: Hồng cầu giảm, hemoglobin giám. hematocrit giảm.
– Rối loạn nước điện giải, thăng bằng kiểm toan.
– Xét nghiệm tìm nguyên nhân: Lipase, amylase tăng trong viêm tụy cấp. Tăng đường máu trong nhiễm toan ceton hoặc tăng thẩm thấu. CK tăng cao trong tiêu cơ vân cấp.
4. CHẨN ĐOÁN XÁC ĐỊNH
4.1. Chẩn đoán xác định
4.1.1. Chẩn đoán sốc giảm thể tích máu do mất máu
4.1.1.1. Lâm sàng:
– Mạch nhanh, nhỏ, huyết áp hạ.
– Áp lực tĩnh mạch trung tâm thấp, tĩnh mạch cổ xẹp.
– Da niêm mạc nhợt nhạt, lạnh.
– Thiều niệu, vô niệu.
– Vật vã, lờ đờ, rối loạn ý thức.
– Các dấu hiệu gợi ý nguyên nhân của mất máu: Xuất huyết tiêu hoá, mất máu do chấn thương mạch máu, vỡ tạng đặc, có thai ngoài tử cung vỡ…
4.1.1.2. Cận lâm sàng: Kết quả xét nghiệm thường chậm
– Lactate tăng.
– Xét nghiệm máu: Hồng cầu giảm, hematocrite giảm.
4.1.2. Chẩn đoán sốc giảm thể tích máu không do mất máu
4.1.1.1. Lâm sàng: Có dấu hiệu mất nước
– Mạch nhanh, huyết áp hạ.
– Áp lực tĩnh mạch trung tâm thấp, tĩnh mạch cổ xẹp.
– Bệnh nhân có cảm giác khát nước.
– Da khô, véo da (+), niêm mạc khô.
– Triệu chứng của bệnh nguyên gây mất nước: Nôn hoặc đi ngoài nhiều lần….
4.1.1.2. Cận lâm sàng:
– Có tình trạng cô đặc máu: Hồng cầu tăng, hematocrit tăng.
– Có thể thấy natri máu tăng, đường máu tăng…
4.2. Chẩn đoán phân biệt
4.2.1. Sốc tim
– Triệu chứng của bệnh lý tim mạch: Đau ngực, rối loạn nhịp tim, thay đổi điện tâm đồ, áp lực tĩnh mạch trung tâm thường tăng, áp lực mao mạch phổi bít tăng, cung lượng tim giảm, sức cản mạch hệ thống tăng.
– Nguyên nhân thường do:
+ Nhồi máu cơ tim cấp (do diện tích bị tổn thương lớn, sức co bóp của cơ tìm giảm nặng hoặc đứt hoặc rách van tim cột cơ, vỡ tim).
+ Hoặc loạn nhịp nhanh với tần số tim > 150 lần/phút hoặc chậm < 40 lần/phút, hoặc rung thất, xoắn đinh, …).
+ Ngoài ra còn do phình bóc tách động mạch chủ, nhồi máu phổi nặng.
4.2.2. Sốc nhiễm khuẩn
– Sốt, có bằng chứng của ổ nhiễm khuẩn, bạch cầu tăng, áp lực mao mạch phổi bít giảm, cung lượng tim tăng, sức cản mạch hệ thống giảm.
4.2.3. Sốc phản vệ
– Có tiền sử tiếp xúc với dị nguyên, cũng có phần giảm thể tích tuần hoàn (tương đối). Chẩn đoán phân biệt khó nếu sốc muộn.
4.3. Chẩn đoán mức độ trong sốc mất máu
| Phân độ | Thể tích máu mất | Huyết áp | Mạch | Hô hấp | Ý thức |
| Độ I | 750 | Bình thường | <100 | Bình thường | Bình thường |
| Độ II | 750-1500 | Bình thường hoặc giảm ít | >100 | Tăng | Lo lắng |
| Độ III | 1500-2000 | HA tâm thu <90mmHg | >120 | Khó thở | Vật vã kích thích |
| Độ IV | >2000 | HA tâm thu <70mmHg | >120 | Suy hô hấp | Lơ mơ hôn mê |
5. XỬ TRÍ
5.1. Nguyên tắc xử trí
– Đảm bảo cung cấp oxy.
– Bù dịch và điều trị nguyên nhân.
– Điều trị phối hợp.
5.2. Xử trí ban đầu và vận chuyển cấp cứu
– Kiểm soát đường thở.
– Đảm bảo thông khí.
– Băng ép cầm máu đối với các vết thương hở có chảy máu.
– Hạn chế gây thêm các tổn thương (cố định cột sống cổ ở bệnh nhân chẩn thương nghi ngờ tổn thương cột sống cổ..).
– Đặt đường truyền lớn và cố định chắc, bắt đầu truyền dịch natriclorua 0,9%.
– Chuyển bệnh nhân đến cơ sở y tế càng nhanh càng tốt, trong quá trình vận chuyển đặt bệnh nhân ở tư thế nằm đầu bằng.
5.3. Xử trí tại bệnh viện
– Đảm bảo cung cấp oxy tối đa cho bệnh nhân
– Kiểm soát đường thở
– Đặt bệnh nhân ở tư thế nằm đầu thấp hai chân nâng cao
– Thở oxy qua dây gọng kính mũi 4 – 5 lít/phút hoặc mặt nạ 6 – 10 lít/phút
– Đặt nội khí quản nếu bệnh nhân có nguy cơ trào ngược vào phổi hoặc suy hô hấp hoặc rối loạn ý thức
– Nếu bệnh nhân có chỉ định thở máy, cần tránh thở máy áp lực dương cao
– Bù dịch và kiểm soát nguyên nhân
– Đặt 2 đường truyền tĩnh mạch ngoại vi lớn (kim luồn kích thước 14 . 16G) và/hoặc đặt catheter tĩnh mạch trung tâm, đo áp lực tĩnh mạch trung tâm (ALTMTT).
– Truyền tĩnh mạch nhanh 1 – 2 lít (đối với trẻ em 20 mL/kg cân nặng) natriclorua 0,9% hoặc ringer lactate. Sau đó, tiếp tục truyền dịch hay khối hồng cầu dựa vào áp lực tĩnh mạch trung tâm (ALTMTT) và huyết áp trung bình (HATB).
+ Nếu ALTMTT< 8 mmHg: Truyền dịch nhanh nhắc, lại ít nhất 20 mL/kg natriclorua 0,9% hoặc ringer lactate.
+ Nếu ALTMTT > 8 mmHg và HATB < 60 mmHg: Dùng thuốc vận mạch noradrenalin hoặc dopamine.
+ Nếu ALTMIT ≥ 8 mmHg và HATB ≥ 60 mmHg: Kết thúc quá trình bù dịch.
– Bệnh nhân sốc giảm thể tích do mất máu: Trong khi chờ đợi truyền máu có thể truyền dung dịch HES hoặc gelatin để giữ dịch trong lòng mạch.
– Nếu có máu, truyền ngay khối hồng cầu để đảm bảo hemoglobin > 8 g/L. Trong trường hợp sốc mất máu mà chảy máu đang tiếp diễn và không có khối hồng cầu cùng nhóm, có thể truyền ngay 4 đơn vị khối hồng cầu nhóm O (truyền khối hồng cầu nhóm O, Rh (-) cho phụ nữ ở lứa tuổi sinh đẻ). Bệnh nhân sốc mất máu đang chảy máu tiếp diễn, mục tiêu duy trì hemoglobin > 8 g/dL.
– Kiểm soát nguồn chảy máu
– Băng ép đối với vết thương mở đang chảy máu.
– Mỗ thăm dò để phát hiện và kiểm soát nguồn chảy máu từ vết thương trong ổ bụng, trong lồng ngực.
– Chụp mạch, tìm vị trí chảy máu và điều trị bằng phương pháp nút mạch đối với mạch đang chảy máu.
– Nội soi dạ dày để chẩn đoán nguyên nhân và cầm máu khi bệnh nhân bị xuất huyết tiêu hóa cao.
5.4. Các điều trị phối hợp
Truyền tiểu cầu, huyết tương tươi đông lạnh để điều chỉnh thích hợp tỷ prothrombin, aPTT, đảm bảo số lượng tiểu cầu > 50.000/mL..
– Truyền yếu tố VII: Cân nhắc khi bệnh nhân có tình trạng chảy máu lan tỏa hay chảy máu đang tiếp diễn không thể cầm máu bằng phẫu thuật khi đã điều chỉnh được các yếu tố đông máu.
Dùng can-xi clorua, magie clorua đề điều trị hạ canxi và magie do truyền chế phẩm máu chống đông bằng citrat.
– Kỹ thuật làm ẩm cho bệnh nhân: Chăn đắp, chăn nhiệt, đèn tỏa nhiệt…
– Kháng sinh: Dự phòng và điều trị các vết thương hở nhiễm bẩn.
– Phát hiện và điều trị các biến chứng liên quan đến truyền chế phẩm máu: Sốc phản vệ, tổn thương phổi cấp liên quan đến truyền máu.
6. TIÊN LƯỢNG VÀ BIẾN CHỨNG
6.1. Tiên lượng
Nếu sốc giảm thể tích được chẩn đoán và điều trị kịp thời, bệnh có thể khỏi không để lại di chứng.
Nếu phát hiện muộn và điều trị không kịp thời, tình trạng tụt huyết áp kéo dài dẫn tới suy đa tạng và tử vong.
6.2. Biến chứng
Suy thận cấp giai đoạn đầu là chức năng do giảm tưới máu thận, sau đó có thể chuyển thành suy thận cấp thực thể.
Tổn thương phổi cấp liên quan truyền máu nhiều trong điều trị sốc mất
Suy tim do thiếu oxy tổ chức, nhiễm toan máu, yếu tố ức chế cơ tim.
Tiêu hóa: Viêm loét dạ dày tá tràng chảy máu, suy gan.
7. PHÒNG BỆNH
Phát hiện và điều trị các nguyên nhân gây mất máu và mất nước sớm.